Gicht
| Klassifikation nach ICD-10 | |
|---|---|
| M10 | Gicht |
| ICD-10 online (WHO-Version 2019) | |
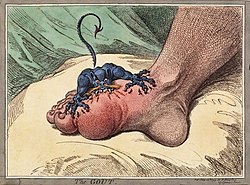
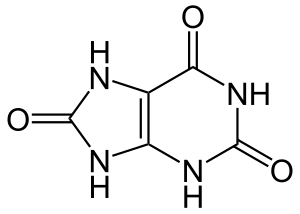
Die Gicht, auch Urikopathie, Urikose oder Arthritis urica, ist eine Stoffwechselerkrankung, bei der es durch hohe Harnsäurekonzentrationen im Blut zur Ablagerung von Harnsäurekristallen in Gelenken und anderen Geweben kommt. Ein Gichtanfall ist die akute Entzündung eines davon betroffenen Gelenkes (Gichtarthritis). Typischerweise ist das Großzehengrundgelenk, der Mittelfuß oder das Knie befallen. Nach dem ersten Anfall treten üblicherweise für mehrere Jahre keine weiteren Anfälle auf, doch in dieser Zeit lagern sich weitere Harnsäurekristalle in den Körpergeweben ab, bis es zu gehäuften Anfällen und der Bildung von sicht- und tastbaren Knoten, den Gichttophi, kommt. Eine chronische Gicht kann mit dem Abbau der gelenknahen Knochenanteile einhergehen. Verschiedene Faktoren können den Harnsäurespiegel im Blut erhöhen, vor allem purinreiche Nahrungsmittel, Alkohol, Fructose, Erkrankungen wie Diabetes mellitus, Übergewicht oder bestimmte Medikamente (zum Beispiel einige Diuretika). Hauptursache ist jedoch eine genetisch bedingte verminderte Harnsäureausscheidung über die Nieren und den Darm.
Der akute Gichtanfall wird mit entzündungshemmenden Medikamenten (NSAR, Colchicin, Prednisolon) behandelt. Langfristig wird eine Senkung des Harnsäurespiegels angestrebt. Hierzu müssen auch Lebensstilfaktoren wie Ernährung und das Körpergewicht adressiert werden. Eine medikamentöse Senkung des Harnsäurespiegels erfolgt mit Allopurinol oder Febuxostat.
Symptome
Akut
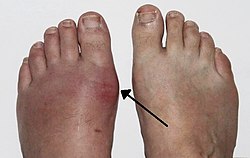
Akute Symptome sind plötzliche starke Schmerzen in einem Gelenk und heftige Schmerzen bei Berührung: Arthritis urica. Das Gelenk ist gerötet, extrem schmerzhaft, stark geschwollen und überwärmt (Rubor – Dolor – Tumor – Calor – Functio laesa), außerdem gibt es allgemeine Entzündungszeichen wie Fieber, einen Anstieg der Zahl der weißen Blutkörperchen und erhöhte Harnsäurewerte vor dem Anfall (im akuten Gichtanfall oft normale Harnsäurewerte), selten treten auch Kopfschmerzen auf.
Ein Gelenk wird beim akuten Gichtanfall ohne eine Verletzung oder eine andere nachvollziehbare Ursache hochschmerzhaft, geschwollen und heiß. Oft ist das Großzehengrundgelenk betroffen, dann spricht man vom Podagra (im Lateinischen so verwendet von Seneca, Cicero und anderen; von griechisch ποδάγρα podágra zu πούς pous [Genitiv ποδός podós] „Fuß“ und ἄγρα ágra „Fang, Fessel“[1]). Podagra bezeichnete bis in die Neuzeit jedoch nicht nur die Gicht und ihre akuten Symptome (schmerzhafte Entzündung, Schmerz des Großzehengrundgelenks beim Gichtanfall[2][3]), sondern auch andere schmerzhafte Gelenkentzündungen.[4] Chiragra sind gichtbedingte Schmerzen im Handgelenk (χείρ cheir, später chir, „Hand, Faust“), Gonagra im Kniegelenk (γόνυ góny „Knie“) und Omagra im Schultergelenk (ὦμος ṓmos „Schulter“).[5] An der Wirbelsäule können die Bandscheiben betroffen sein, was schwierig gegen eine Spondylodiszitis abzugrenzen und heute äußerst selten ist. Dies wurde von den Griechen Rachisagra genannt.[6]
Grundsätzlich kann der akute Gichtanfall – auch der erste – jedes Gelenk betreffen. Der Gichtanfall hält unbehandelt in der Regel zwei bis drei Wochen an, die Dauer der Anfälle kann im Krankheitsverlauf zunehmen. Die Anfälle können in der chronischen Phase auch ineinander übergehen, so dass es keine schmerzfreien Intervalle mehr gibt.
Chronisch
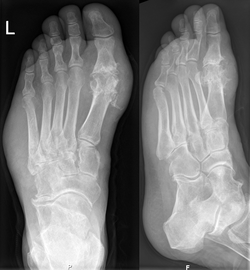
Nach Ablauf mehrerer Anfälle entwickelt sich eine chronische Gicht mit Zerstörung der Gelenke. Charakteristisch sind im Röntgenbild gelenknahe Stanzdefekte in der Spongiosa (innere Anteile des Knochens), der Gelenkkopf weist deutliche Defekte auf. Die Folgen sind Einschränkung der Leistungsfähigkeit, Harnsäurekristallablagerungen in Gelenken, Gelenkdeformation, Nierensteine, Nierenversagen. Wenn die Gicht in die chronische Phase übergeht, werden die akuten Anfälle oft weniger deutlich und weniger schmerzhaft.
Hyperurikämie
Bei der Hyperurikämie, einem erhöhten Harnsäurespiegel im Blut, unterscheidet man ursächlich die primäre von der sekundären Form.
- Die primäre Form (ca. 90 %) ist eine Störung des Purinstoffwechsels. Sie entsteht durch eine Ausscheidungsstörung der Niere. In sehr seltenen Fällen kann auch eine Überproduktion von Harnsäure die Ursache sein.
- Bei der sekundären Form (ca. 10 %) ist die Erhöhung des Harnsäurespiegels eine Begleiterscheinung verschiedener anderer Erkrankungen. Sie kann beispielsweise durch vermehrten Zelluntergang bedingt sein, wobei die erhöht anfallenden Purin-Nukleotide zu Harnsäure abgebaut werden, so etwa bei bestimmten Formen der Leukämie oder einer hämolytischen Anämie oder auch bei Systemerkrankungen wie einer Psoriasis.
Eine asymptomatische Hyperurikämie alleine stellt in der Regel noch keine Therapieindikation dar.
Ursachen
In über 99 % aller Fälle (ohne äußere Einwirkung) liegt der Hyperurikämie eine Nierenfunktionsstörung zugrunde, diese kann autosomal dominant vererbt werden. Bei diesen Patienten liegt eine erbliche Ausscheidungsstörung der Niere für Harnsäure bei ansonsten normaler Nierenfunktion vor. Eine Hyperurikämie kann auch bei Nierenfunktionsstörungen anderer Ursache, wie z. B. Diabetes mellitus, eine Folge sein, da über längere Zeit ein zu hoher Blutzuckerspiegel die Blutgefäße schädigt, wodurch die Nierenfunktion beeinträchtigt wird. Außerdem schadet ein übermäßiger Alkoholkonsum, da Carbonsäuren mit der Harnsäure im Ausscheidungsmechanismus der Niere konkurrieren. Zudem liefern fermentierte Lebensmittel durch die noch enthaltenen Hefe- und Bakterienreste zusätzlich harnsäurebildende Purine.
Weiter kann eine Störung des Purinstoffwechsels vorliegen. Meist liegt eine Störung des Enzyms HGPRT in der Wiederverwertung der Purinbasen vor. Bei völligem Fehlen dieses Enzyms führt dies zum Lesch-Nyhan-Syndrom.
Weiterhin konnte in einer Langzeitstudie ein positiver Zusammenhang zwischen Übergewicht, gemessen als Body-Mass-Index, und dem Risiko eines Gichtanfalls hergestellt werden. Beispielsweise führt die Kombination von erhöhtem Fleisch- und Meeresfrüchteverzehr in Kombination mit einem BMI ≥ 25 zu einem erheblichen Gichtrisiko. Der Konsum von Milchprodukten soll die Wahrscheinlichkeit, an Gicht zu erkranken, reduzieren.[7]
Diagnostik
Ein erhöhter Harnsäurespiegel lässt sich im Blut nachweisen. Doch kann der Blutspiegel abhängig von dem, was gegessen oder getrunken wurde, recht schnell schwanken. Selbst bei einem akuten Gichtanfall kann der Harnsäurespiegel im Blut im Normbereich liegen. Meist ist das klinische Bild richtungsweisend. Die rasche Linderung der akuten Schmerzsymptomatik bei Gabe von Colchicin bestätigt den Verdacht (Diagnose ex juvantibus).
Labor
(fakultative Veränderungen)
- Leukozytenanstieg
- Anstieg der Blutsenkungsgeschwindigkeit (BSG)
- Anstieg der Harnsäure auf > 6,5 mg/dl
Bei einem Anstieg der Harnsäure auf > 8 mg/dl erleiden 25 % der Patienten, bei einem Anstieg auf > 9 mg/dl erleidet nahezu jeder Patient einen Gichtanfall.
Außerdem lassen sich bei chronischem Verlauf der Erkrankung typische Veränderungen der Knochen im Röntgenbild nachweisen (z. B. Gelenkzerstörung und gelenknaher Knochenschwund, Tophi). In der Urografie dient die indirekte Darstellung einzelner Uratsteine der Diagnosestellung (sind im Röntgenbild nicht darstellbar). Schließlich kann bei Unklarheit auch eine direkte Gelenkpunktion bei Vorliegen von Uratkristallen in der Synovialanalyse die Diagnose sichern.
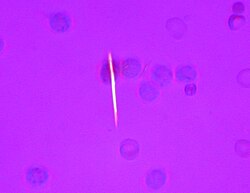
Für Uratkristalle ist bei histologischen Untersuchungen unter dem Mikroskop die negative Doppelbrechung („Birefrigenz“) typisch und Diagnose-Standard. Bei polarisiertem Licht leuchtet ein Uratkristall gelblich, wenn es parallel zum Licht ausgerichtet ist, und blau, wenn es senkrecht dazu steht.
Uratkristalle können auch in der Zwei-Spektren-Computertomographie („dual energy CT“) sichtbar gemacht werden, so etwa bei Verdacht auf eine Gicht-Diskopathie und wenn eine Punktion nicht möglich ist.[6]
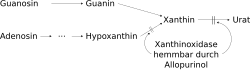
Zum Modell des Purin-Harnsäure-Stoffwechsels
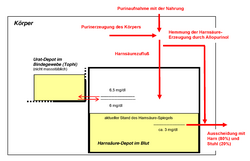
- Das Verhalten der Harnsäure ist in diesem Modell mit dem Wasser in einem Reservoir vergleichbar: Proportional zur Differenz zum aktuellen Stand des Harnsäurespiegels[8] fließt sie bis zur abgebildeten „Wasserstandsmarke“ von 3 mg/dl ab, d. h. wird ausgeschieden.
- Oberhalb von 6,5 mg/dl geht die Harnsäure aus dem Blut sehr langsam in ein Urat-Depot im Körper über, unterhalb von 6 mg/dl wird Urat sehr langsam aus dem Urat-Depot abgebaut.
- Zusätzlich zu den 300 bis 1000 mg Purin, die pro Tag mit der Nahrung aufgenommen werden, erzeugt der Körper selbst 300 bis 400 mg Purin pro Tag.
- Der Harnsäurespiegel im Blut kann 3 bis 10 mg/dl betragen; Werte im Mittel über 6,5 mg/dl führen zur Ablagerung von Urat im Bindegewebe (sogenannte Tophi) und können zu einem Gichtanfall führen.
- Die Ausscheidung der Harnsäure mit dem Urin bei einem Spiegel von 6 mg/dl beträgt normalerweise ca. 800 mg pro Tag, bei verringerter Ausscheidung (Hyperurikämie) aber nur ca. 400 mg. Bei anderen Werten des Spiegels sind die Werte proportional größer oder kleiner.
- Die Ausscheidung von Harnsäure wird verschlechtert durch Konsum von Alkohol (unabhängig von der Art des Getränks), verbessert wird sie durch 2 l Flüssigkeitskonsum pro Tag (noch mehr Flüssigkeit schwemmt keine zusätzliche Harnsäure aus).
- Die Anpassung des mittleren Harnsäurespiegels im Blut, z. B. durch eine Diät, dauert 6 bis 10 Tage.
- Der Auf- und Abbau von Urat-Depots im Bindegewebe erfolgt sehr langsam und dauert viele Monate bis einzelne Jahre.[9]
- Dauerhaft vermeidet man die Gicht nur durch purinarme Ernährung, die den mittleren Harnsäurespiegel unter 6 mg/dl hält. Im Fall von Hyperurikämie ist zusätzlich eine dauerhafte Prophylaxe notwendig, z. B. mit Allopurinol.
Therapiemöglichkeiten
Akuter Gichtanfall

Für die Behandlung des akuten Gichtanfalls stehen grundsätzlich drei Medikamentengruppen zur Verfügung, die in den medizinischen Leitlinien (z. B. der DEGAM-Leitlinie „Diagnostik und Therapie der akuten Gicht“ von 2023[10]) als weitgehend gleichwertig angesehen werden.
- NSAR
- NSAR hemmen die Synthese von Prostaglandinen durch Hemmung eines Enzyms des Entzündungsstoffwechsels ( Cyclooxygenase), was eine Schmerzsenkung und Entzündungshemmung zur Folge hat. Am besten dokumentiert ist die Wirkung auf Gicht für Indometacin, das jedoch in Deutschland wegen seiner häufig leberschädigenden Wirkung selten verschrieben wird. [10] Gängigere Mittel sind Ibuprofen, Diclofenac und Naproxen.
- Colchicin
- Colchicin hindert Leukozyten (besonders Makrophagen) daran, Harnsäurekristalle (Urat) aufzunehmen, und mindert so die von diesen Zellen und ihren abgegebenen Cytokinen unterhaltene Entzündungsreaktion. Die Anwendung des Giftes der Herbstzeitlosen bei Gicht war bereits in Mesopotamien, im Alten Ägypten und in der griechischen Antike bekannt. [11] [12] Colchicin wurde früher hoch dosiert, wodurch es regelmäßig zu Nebenwirkungen, insbesondere Durchfall, kam. Deshalb wird heute eine niedrigere Dosis (z. B. 3× 0,5 mg/Tag) empfohlen, die ebenfalls wirksam ist, aber besser vertragen wird. [10] Niereninsuffizienz ist eine Kontraindikation.
- Cortisol
- Cortisol ist ein körpereigenes Hormon, das stark entzündungshemmende Wirkungen hat. Kortikosteroide, intraartikulär und/oder systemisch verabreicht, haben in den letzten Jahren einen größeren Stellenwert in der Gichttherapie erhalten. Eine typische Anfangsdosis sind 50 mg Prednisolon pro Tag. Steroide sind bei Niereninsuffizienz nicht kontraindiziert.
Die bisherige Empfehlung, mit einer harnsäuresenkenden Therapie erst nach dem vollständigen Abklingen des akuten Gichtanfalls zu beginnen, wird in einigen Leitlinien widerrufen.[13] Die Sorge der Verschlimmerung eines Gichtanfalles durch die frühe harnsäuresenkende Therapie konnte, insbesondere bei gleichzeitiger Gabe von NSAR oder Colchicin, nicht bestätigt werden.[14]
Chronische Gicht
- Ernährungsumstellung
- Eine purinarme Kost wird empfohlen, zeigt aber nur eine mäßige Reduktion des Harnsäurespiegels. Deutlichere Effekte auf die Harnsäure im Blut wurden mit einer mäßig energie- und kohlenhydratreduzierten Diät mit erhöhtem Anteil an Proteinen und ungesättigten Fettsäuren erzielt. [15] Als proteinreiche Lebensmittel sind dabei fettarme Milchprodukte geeigneter als Fleisch oder Fisch. [16]
- Urikosurika
- Urikosurika hemmen Rück resorption der Harnsäure in die Nieren und fördern damit deren Ausscheidung; bei Niereninsuffizienz oder Nierensteinen in der Vorgeschichte ist von der Anwendung abzuraten.
- Im Handel befindliche Urikosurika sind:
- Urikostatika
- Urikostatika sind Hemmer der Xanthinoxidase, die zu einer verminderten Harnsäurebildung durch kompetitive Hemmung der Xanthinoxidase führen, welche Hypoxanthin in Xanthin und weiter in Harnsäure oxidiert. Zusätzlich bewirkt die dadurch erhöhte Hypoxanthinkonzentration eine Hemmung der Purinsynthese. Wirkstoffe sind Allopurinol und Febuxostat. [17] Ab wann eine harnsäuresenkende Therapie begonnen werden sollte, ist in der Wissenschaft umstritten. Teils wird sie schon nach dem ersten Gichtanfall empfohlen [18], teils nur bei häufigeren Anfällen (mehr als zwei pro Jahr) oder chronischer Gicht. [19] Allopurinol ist dabei das seit 1964 eingesetzte Mittel der ersten Wahl. Die Tagestherapiekosten bei Febuxostat sind zehnmal höher als bei dem als Generikum verfügbaren Allopurinol. Ebenso wird ein erhöhtes kardiales Risiko diskutiert. Febuxostat hat jedoch einen Stellenwert bei Patienten mit Nierenfunktionsstörung, da es weitestgehend über die Leber verstoffwechselt wird, Unverträglichkeit gegen Allopurinol und Polymedikation aufgrund des geringeren Wechselwirkungspotentials. [20]
Harnsäurebildung durch Lebensmittel (Auswahl)
- Hohe Harnsäurekonzentration (über 200 mg/100 g): Forelle, Hering, Sprotten, Grillhähnchen, Leber, Niere, Kalbsbries, Fleischbrühe, Suppenwürfel und Bäckerhefe.[21]
- Fruchtzucker (Fruktose), der beispielsweise als Zusatz in Milchprodukten enthalten sein kann, wird nach Verzehr in Inosinmonophosphat (IMP) umgewandelt, das über den Purinabbau die Konzentration der Harnsäure im Körper ansteigen lässt.[22]
- Bei Getränken sind vorrangig Bier (10–23 mg/100 g) und Cola (10 mg/100 g) Purinquellen.[23] Bier ist außerdem durch den Alkoholgehalt schädlich.
- mittlere Harnsäuremenge (80–150 mg/100 g): Schollenfilet, Bierschinken, Muskelfleisch (Rind, Schwein, Huhn, Wild), Hülsenfrüchte und Erdnüsse[24]
- keine/wenig Harnsäure (0–50 mg/100 g): Milch, Joghurt, Ei, Kürbis, Paprika, Kartoffel, Apfel, Vollkornbrot, Weißbrot und Käse.[25]
- Die in Kaffee, schwarzem Tee und Kakao enthaltenen Purine werden nicht zu Harnsäure abgebaut; diese Getränke sind daher in Bezug auf die Gicht unschädlich.
Gicht bei Tieren
Gicht kommt auch bei Vögeln und Reptilien sowie Schweinen und Hunden vor.[26] Bereits bei Dinosauriern wurde Gicht nachgewiesen.[27] Nachdem man an Mittelhandknochen eines Tyrannosaurus rex Knochenläsionen beobachtet hatte, die denen von Gichtpatienten ähnlich waren, hat man weitere 83 Skelette untersucht. Nur ein weiteres Exemplar wies ähnliche Veränderungen auf. An den betroffenen Knochen waren Löcher und an den Rändern Knochenneubildungen zu beobachten. Die Knochendichte des intakten Knochens wies dabei keine Auffälligkeit auf. Man konnte allerdings mit keiner Methode Reste von Gichtkristallen nachweisen, um einen eindeutigen Beweis der Ätiologie der Knochenveränderung zu erbringen. Anhaltspunkte für eine Urat-getriebene Genese bleiben die Gicht-typischen Knochenveränderungen, die sich deutlich von denen ähnlicher Erkrankungen, wie der Retikulohistiozytose oder der Amyloidose, unterscheiden.
Zipperlein
„Zipperlein“ ist eine veraltete Bezeichnung für die Gicht (mittelhochdeutsch gicht, älter giht; vgl. auch das gegihte im Sinne von „Gicht, Krämpfe, Schmerzen allgemein“,[28] etwa in darmgegiht/darmgiht als „Darmkolik“[29]) bzw. die Gichtarthritis. Das Wort leitet sich vom spätmittelhochdeutschen zipperlīn, mittelhochdeutsch von zipfen für ‘trippeln’ ab und bezog sich auf den Gang des Erkrankten.[30] Erweitert wurde die Bedeutung für weitere Gebrechen.[31][32] Die Anwendung als Heilmittel wurde namensstiftend für das Zipperleinskraut (Giersch).[33]
Geschichte
Schon früh war bekannt, dass die Gicht in Notzeiten seltener als in Zeiten des Wohlstands ist. Der englische Arzt Thomas Sydenham, der 1683 die Gicht beschrieb,[34] schrieb „Die Gicht befällt meist diejenigen Leute, die in früheren Jahren üppig gelebt und bei reichlichen Mahlzeiten dem Wein und anderen Spirituosen zugesprochen haben“. Bei ägyptischen Mumien[35] konnten Hinweise auf vor etwa 7000 Jahren durch Gicht verursachte Veränderungen gefunden werden.[36]
Anhand der im Talmud geschilderten Symptome lässt sich vermuten, dass König Asa von Juda (9. Jahrhundert v. Chr.) an Gicht litt.[37]
Das Corpus Hippocraticum (ca. 6. Jahrhundert v. Chr. bis 2. Jahrhundert n. Chr.) kannte die Gicht bzw. die Gichtarthritis als die „Krankheit, bei der man nicht gehen kann“[38] und unterschied sie von anderen Arthritisformen.
Nachdem der Anatom Giovanni Battista Morgagni 1761 die Gicht als Krankheit der Reichen bezeichnet hatte,[39] galt sie bis ins 19. Jahrhundert hinein als Krankheit der Könige und wurde als Privileg der Reichen interpretiert – nur sie konnten sich einen Lebensstil leisten, der Gicht auslöst. Sie zählt damit auch zu den Zivilisationskrankheiten. Die normale Bevölkerung ernährte sich bis in diese Zeit zwangsläufig purinarm, also vornehmlich von Brot, Milchprodukten und Kartoffeln. Lediglich an Sonn- und Feiertagen gab es Fleisch, Fisch und Alkohol. William Cullen beschrieb 1778 den typischen Gichtkranken als „robust und wohlgenährt, mit großem Kopf und breiter Brust, blutreich und korpulent“.[40] Viele berühmte Personen der Weltgeschichte (darunter Angehörige der Habsburger wie Karl V. und Philipp II.[41]) litten unter den Symptomen der akuten Gicht.[42] Etwa seit den 1950er Jahren ist vor allem aufgrund des veränderten Ernährungsverhaltens der Menschen Gicht keine seltene und elitäre Erkrankung mehr.[43][44]
Berühmte Gichtkranke waren unter anderem Titus Pomponius Atticus, Heinrich VIII., Karl V., Peter Paul Rubens, Wallenstein, Herman Boerhaave und Thomas Sydenham.[45]
Literatur
Übersichtsdarstellungen
- Anne-Kathrin Tausche et al.: Gicht – aktuelle Aspekte in Diagnostik und Therapie. In: Dtsch Arztebl Int. Band 106, Nr. 34–35, 2009, S. 549–555 (aerzteblatt.de).
- Gerhard Heidelmann, Peter Thiele (Hrsg.): Das Gichtsyndrom. Arthritis, Nephropathie, Harnsäure-Nephrolithiasis, Diabetes mellitus, Hyperlipoproteinämie, Adipositas, Hypertonie, Herzinfarkt, Arterienverschluß. Dresden 1974.
- C. Müller: Gichterkrankung – Purinarme Kost gegen Schmerzen. In: UGB-Forum, 2/2000, S. 68–71; UGB-Verband.
- Wolfgang Gröbner, Ingeborg Walter-Sack: Hyperuricemia and Gout – Diagnostic. In: DMW – Deutsche Medizinische Wochenschrift, 127, S. 207, doi:10.1055/s-2002-19897.
Medizinische Leitlinien
- S2e-Leitlinie Diagnostik und Therapie der akuten Gicht der Deutschen Gesellschaft für Allgemein- und Familienmedizin (DEGAM), Stand 18. August 2023. Publiziert bei AWMF-Online – Langfassung. (PDF; 1,4 MB).
- S2e-Leitlinie Häufige Gichtanfälle und chronische Gicht der Deutschen Gesellschaft für Allgemein- und Familienmedizin (DEGAM), Stand 23. März 2019. Publiziert bei AWMF-Online – Langfassung. (PDF; 0,2 MB).
Zur Geschichte der Gicht
- Jean Robert d’Eshougues: Gicht und Rheumatismus. In: Illustrierte Geschichte der Medizin. Deutsche Bearbeitung von Richard Toellner u. a., Sonderauflage (in sechs Bänden). Salzburg 1986, Band IV, S. 2260–2291.
- Gerhard Eis: Erhard Knabs Gichtregimen (1469). In: Medizinische Monatsschrift, 7, 1953, S. 523–527.
- Horst Kremling: Historische Betrachtungen zur präventiven Heilkunde. In: Würzburger medizinhistorische Mitteilungen, Band 24, 2005, S. 222–260, hier S. 242.
- Ange-Pierre Leca: Histoire illustrée de la Rhumatologie. Goutte, rhumatismes et rhumatisants. Paris 1984.
- Primus Lessíak: Gicht. In: Zeitschrift für deutsches Altertum und deutsche Literatur, 53, 1911, S. 101–182.
- Maurice A. Schnitker: A history of the treatment of gout. In: Bulletin of the History of Medicine, 4, 1936, S. 89–120.
- Markwart Michler †: Gicht. In: Werner E. Gerabek, Bernhard D. Haage, Gundolf Keil, Wolfgang Wegner (Hrsg.): Enzyklopädie Medizingeschichte. De Gruyter, Berlin / New York 2005, ISBN 3-11-015714-4, S. 492 f.
Weblinks
- Gicht und Gichtprävention. In: Informationen des Bayerischen Staatsministeriums für Umwelt, Gesundheit und Verbraucherschutz.
- Gicht. Institut für Ernährungsinformation.
- Die Gicht – Sinnbild der Völlerei? Deutschlandfunk Kultur – Wofür ist Harnsäure gut?
- Gicht (Arthritis urica). In: Engelhardt: Lexikon Orthopädie und Unfallchirurgie.
- Harnsäure (Urat) medizininfo.de
- H. Prautzsch, B. Engel: DEGAM Patienteninformation Gicht. (PDF; 0,3 MB) degam.de, Stand 2019.
Einzelnachweise
- ↑ Vgl. darüber hinaus Otto Beßler: Prinzipien der Drogenkunde im Mittelalter. Aussage und Inhalt des Circa instans und Mainzer Gart. Mathematisch-naturwissenschaftliche Habilitationsschrift, Halle an der Saale 1959, S. 176 („Cuscuta – […] podagra des lines“ = Lein-Seide).
- ↑ Max Höfler: Deutsches Krankheitsnamen-Buch. München 1899, S. 478.
- ↑ Wolfgang Miehle: Gelenk- und Wirbelsäulenrheuma. Eular Verlag, Basel 1987, ISBN 3-7177-0133-9, S. 10 und 175.
- ↑ Gundolf Keil: „blutken – bloedekijn“. Anmerkungen zur Ätiologie der Hyposphagma-Genese im „Pommersfelder schlesischen Augenbüchlein“‘ (1. Drittel des 15. Jahrhunderts). Mit einer Übersicht über die augenheilkundlichen Texte des deutschen Mittelalters. In: Fachprosaforschung – Grenzüberschreitungen. Band 8/9, 2012/2013, S. 7–175, hier: S. 10.
- ↑ Ekkehard Grundmann (Hrsg.): Einführung in die Allgemeine Pathologie und in Teile der Pathologischen Physiologie. 5. Auflage. Stuttgart / New York 1985, S. 168.
- 1 2 Lauren Glick, Laura A. Fitzpatrick, Allan S. Detsky, Raphael P. Rush: Looking Back New England Journal of Medicine 2022, Band 386, Ausgabe 18 vom 5. Mai 2022, Seiten 1742–1749, doi:10.1056/NEJMcps2117782
- ↑ Hyon K. Choi, Karen Atkinson, Elizabeth W. Karlson, Walter Willett, Gary Curhan: Purine-Rich Foods, Dairy and Protein Intake, and the Risk of Gout in Men. In: The New England Journal of Medicine. Band 350. Boston 11. März 2004, S. 1093–1103, doi:10.1056/NEJMoa035700, PMID 15014182.
- ↑ Das Prinzip dieses Modells und viele weitere Fakten stammen aus Wolfgang Gröbner et al. Harnsäurestoffwechsel, Springer 1980 und aus Gesprächen mit Wolfgang Gröbner.
- ↑ Effect of Prophylaxis on Gout Flares After the Initiation of Urate-Lowering Therapy: Analysis of Data From Three Phase III Trials. In: Clinical Therapeutics. Band 32, Nr. 14, S. 2386–2397, doi:10.1016/j.clinthera.2011.01.008.
- 1 2 3 S2e-Leitlinie Diagnostik und Therapie der akuten Gicht der Deutschen Gesellschaft für Allgemein- und Familienmedizin (DEGAM), Stand 18. August 2023. Publiziert bei AWMF-Online – Langfassung. (PDF; 1,4 MB).
- ↑ William Charles Kuzell, Guy-Pierre Gaudin: Gicht. (= Documenta Rheumatologica. Band 10). J. R. Geigy, Basel 1956, S. 11.
- ↑ Attila Dunky, Rudolf Eberl: Gicht und Hyperurikämie. G. Braun, Karlsruhe 1981 (= Rheuma-Forum. Band 11), ISBN 3-7650-1632-2, S. 11 und 13 f.
- ↑ U. Kiltz, R. Alten, M. Fleck et al.: Langfassung zur S2e-Leitlinie Gichtarthritis (fachärztlich) Evidenzbasierte Leitlinie der Deutschen Gesellschaft für Rheumatologie (DGRh). In: Zeitschrift für Rheumatologie. Band 75, Nr. 2, 1. August 2016, S. 11–60, doi:10.1007/s00393-016-0147-6.
- ↑ T.H. Taylor et al.: Initiation of allopurinol at first medical contact for acute attacks of gout: a randomized clinical trial. In: The American Journal of Medicine. Band 125, Nr. 11, 1. November 2012, S. 1126–1134.e7, doi:10.1016/j.amjmed.2012.05.025, PMID 23098865.
- ↑ P. H. Dessein et al.: Beneficial effects of weight loss associated with moderate calorie/carbohydrate restriction, and increased proportional intake of protein and unsaturated fat on serum urate and lipoprotein levels in gout: a pilot study. In: Ann Rheum Dis. 2000;59, S. 539–543.
- ↑ H.K. Choi et al.: Purine-rich foods, dairy and protein intake, and the risk of gout in men. In: The New England Journal of Medicine. 2004, 350(11), S. 1093.
- ↑ MA. Becker, HR. Schumacher, RL. Wortmann et al.: Febuxostat Compared with Allopurinol in Patients with Hyperuricemia and Gout. In: The New England Journal of Medicine. Band 353, Nr. 23, 8. Dezember 2005, S. 2450–2461, doi:10.1056/NEJMoa050373, PMID 16339094.
- ↑ U. Kiltz, R. Alten, M. Fleck, K. Krüger, B. Manger, U. Müller-Ladner, H. Nüßlein, M. Reuss-Borst, A. Schwarting, H. Schulze-Koops, A. Tausche, J. Braun: Langfassung zur S2e-Leitlinie Gichtarthritis (fachärztlich): Evidenzbasierte Leitlinie der Deutschen Gesellschaft für Rheumatologie (DGRh). In: Zeitschrift für Rheumatologie. Band 75, S2, August 2016, ISSN 0340-1855, S. 11–60, doi:10.1007/s00393-016-0147-6 (springer.com [abgerufen am 29. November 2023]).
- ↑ Amir Qaseem, Russell P. Harris, Mary Ann Forciea, for the Clinical Guidelines Committee of the American College of Physicians: Management of Acute and Recurrent Gout: A Clinical Practice Guideline From the American College of Physicians. In: Annals of Internal Medicine. Band 166, Nr. 1, 3. Januar 2017, ISSN 0003-4819, S. 58, doi:10.7326/M16-0570 (annals.org [abgerufen am 29. November 2023]).
- ↑ P Christalla, K. Wittköpper, A. Al-Armouche: Febuxostat, ein neues Pharmakon zur Behandlung der Gicht, Der Kardiologe, Januar 2011, S. 45–50.
- ↑ Tabelle der Lebensmittel mit hohem Harnsäuregehalt. ( des vom 4. März 2016 im Internet Archive; PDF; 85 kB) Info: Der Archivlink wurde automatisch eingesetzt und noch nicht geprüft. Bitte prüfe Original- und Archivlink gemäß Anleitung und entferne dann diesen Hinweis. Bayerisches Staatsministerium für Umwelt, Gesundheit und Verbraucherschutz.
- ↑ Duk-Hee Kang, Richard J. Johnson: Hyperuricemia, Gout, and the Kidney. In: Robert W. Schrier: Diseases of the kidney & urinary tract. 8. Auflage. Lippincott Williams & Wilkins, 2007, ISBN 978-0-7817-9307-0, S. 1986–1988.
- ↑ Nepomuk Zöllner, Brigitte Zöllner: Diät bei Gicht und Harnsäuresteinen. Falken Verlag, Niedernhausen/Ts. 1990, ISBN 3-8068-3205-6.
- ↑ Tabelle der Lebensmittel mit mittlerem Harnsäuregehalt. ( des vom 4. März 2016 im Internet Archive; PDF; 83 kB) Info: Der Archivlink wurde automatisch eingesetzt und noch nicht geprüft. Bitte prüfe Original- und Archivlink gemäß Anleitung und entferne dann diesen Hinweis. Bayerisches Staatsministeriums für Umwelt, Gesundheit und Verbraucherschutz.
- ↑ Tabelle der Lebensmittel mit sehr geringem Harnsäuregehalt. ( des vom 12. Mai 2016 im Internet Archive; PDF; 198 kB) Info: Der Archivlink wurde automatisch eingesetzt und noch nicht geprüft. Bitte prüfe Original- und Archivlink gemäß Anleitung und entferne dann diesen Hinweis. Bayerisches Staatsministeriums für Umwelt, Gesundheit und Verbraucherschutz.
- ↑ William Charles Kuzell, Guy-Pierre Gaudin: Gicht. (= Documenta Rheumatologica. Band 10). J. R. Geigy, Basel 1956, S. 53 f.
- ↑ Bruce M. Rothschild, Darren Tanke, Ken Carpenter: Tyrannosaurs suffered from gout. In: Nature. I VOL 387, Nr. 122, 1997, doi:10.1038/387357a0.
- ↑ Max Höfler: Deutsches Krankheitsnamen-Buch. Piloty & Loehle, München 1899 (Reprografischer Nachdruck: Olms, Hildesheim / New York 1970 und 1979, ISBN 1-174-35859-9), S. 190.
- ↑ Jürgen Martin: Die ‚Ulmer Wundarznei‘. Einleitung – Text – Glossar zu einem Denkmal deutscher Fachprosa des 15. Jahrhunderts. Königshausen & Neumann, Würzburg 1991 (= Würzburger medizinhistorische Forschungen. Band 52), ISBN 3-88479-801-4 (zugleich Medizinische Dissertation Würzburg 1990), S. 130 (gegihte).
- ↑ Max Höfler: Deutsches Krankheitsnamen-Buch. München 1899, S. 854 f.
- ↑ Zipperlein in duden.de, abgerufen am 25. Oktober 2012.
- ↑ Adelung: Grammatisch-kritisches Wörterbuch der Hochdeutschen Mundart. Band 4. Leipzig 1801, S. 1724; Digitalisat zeno.org. Die Adelungschen Erläuterungen gelten heute als überholt. Zipperlein. In: Jacob Grimm, Wilhelm Grimm (Hrsg.): Deutsches Wörterbuch. Band 31: Z–Zmasche – (XV). S. Hirzel, Leipzig 1956 (woerterbuchnetz.de).
- ↑ Zipperlein. In: Heinrich August Pierer, Julius Löbe (Hrsg.): Universal-Lexikon der Gegenwart und Vergangenheit. 4. Auflage. Band 19: Weck–Zz und Nachträge. Altenburg 1865, S. 652 (Digitalisat. zeno.org).
- ↑ Paul Diepgen, Heinz Goerke: Aschoff/Diepgen/Goerke: Kurze Übersichtstabelle zur Geschichte der Medizin. 7., neubearbeitete Auflage. Springer, Berlin/Göttingen/Heidelberg 1960, S. 25.
- ↑ G. E. Smith, F. W. Jones: The archeological survey of Nubia, report for 1907–89. Band 2. National Printing Department, Kairo 1910, S. 44 und 269.
- ↑ Attila Dunky, Rudolf Eberl: Gicht und Hyperurikämie. G. Braun, Karlsruhe 1981 (= Rheuma-Forum. Band 11), ISBN 3-7650-1632-2, S. 9 (zitiert) und 11–13.
- ↑ Wolfgang Miehle: Gelenk- und Wirbelsäulenrheuma. 1987, S. 45.
- ↑ Attila Dunky, Rudolf Eberl: Gicht und Hyperurikämie. G. Braun, Karlsruhe 1981 (= Rheuma-Forum. Band 11), ISBN 3-7650-1632-2, S. 11.
- ↑ Markwart Michler: Gicht. 2005, S. 493.
- ↑ Attila Dunky, Rudolf Eberl: Gicht und Hyperurikämie. 1981, S. 11.
- ↑ Dieter Paul Mertz: Die Habsburger und die Gicht. In: Zeitschrift für Allgemeinmedizin. Band 68, Heft 29, 1992, S. 959–962.
- ↑ William Charles Kuzell, Guy-Pierre Gaudin: Gicht. (= Documenta Rheumatologica. Band 10). J. R. Geigy, Basel 1956, S. 11.
- ↑ Felix Rotaru: Gichtanfälle kommen oft aus heiterem Himmel. In: Gesund-durch.de. 4. Januar 2017, archiviert vom (nicht mehr online verfügbar) am 31. Januar 2020; abgerufen am 30. Januar 2020. Info: Der Archivlink wurde automatisch eingesetzt und noch nicht geprüft. Bitte prüfe Original- und Archivlink gemäß Anleitung und entferne dann diesen Hinweis.
- ↑ Gicht – die Krankheit der Könige. deutschlandfunk.de; abgerufen am 21. Oktober 2017
- ↑ Attila Dunky, Rudolf Eberl: Gicht und Hyperurikämie. 1981, S. 10–12.
License Information of Images on page#
| Image Description | Credit | Artist | License Name | File |
|---|---|---|---|---|
| The Wikimedia Commons logo, SVG version. | Original created by Reidab ( PNG version ) SVG version was created by Grunt and cleaned up by 3247 . Re-creation with SVG geometry features by Pumbaa , using a proper partial circle and SVG geometry features. (Former versions used to be slightly warped.) | Reidab , Grunt , 3247 , Pumbaa | Datei:Commons-logo.svg | |
| Begriffsklärungs-Icon (Autor: Stephan Baum) | Eigenes Werk ( Originaltext: Own drawing by Stephan Baum ) Original Commons upload as File:Logo Begriffsklärung.png by Baumst on 2005-02-15 | Stephan Baum | Datei:Disambig-dark.svg | |
| Gicht im Röntgenbild des Fußes. Typische (Haupt-)Lokalisation am Großzehengrundgelenk. Beachte auch die Weichteilschwellung lateral am Fußrand. | Eigenes Werk | Hellerhoff | Datei:Gichtfuss im Roentgenbild 002.png | |
| gouty tophi on elbow of middle aged male nurse | NickGorton | NickGorton | Datei:GoutTophiElbow.JPG | |
| Gout: monosodium urate crystals in joint fluid 67 year old male; knee joint fluid with 81,600 neutrophils per microliter. 400X, compensated polarized microscopy | Gout: monosodium urate crystals in joint fluid | Ed Uthman from Houston, TX, USA | Datei:Gout - monosodium urate crystals in joint fluid (1).jpg | |
| Struktur von Harnsäure (Ketoform) | Eigenes Werk | NEUROtiker | Datei:Harnsäure Ketoform.svg | |
| Modell des Purin-Harnsäure-Stoffwechsels des Menschen | Eigenes Werk | LMU5967 | Datei:Modell Harnsäure png 140615.png | |
| The Rod of Asclepius overlaid with a caution symbol | Star of life caution.svg with Nuvola apps important.svg | Gigillo83 | Datei:P medicine caution.svg | |
| Piktogramm zum Kennzeichnen von Informationen bei einer Wahl/Abstimmung. | Own illustration, 2007 | Arne Nordmann ( norro ) | Datei:Pictogram voting info.svg | |
| Akuter Gichtanfall im Großzehengrundgelenk, Mann, 50 Jahre Das Gelenk ist gerötet, stark geschwollen und überwärmt Fotographiert am 5. Tag | Eigenes Werk | Gonzosft | Datei:Podagra.jpg |


