Poliomyelitis
| Klassifikation nach ICD-10 | ||
|---|---|---|
| A80.0 | Akute paralytische Poliomyelitis durch Impfvirus | |
| A80.1 | Akute paralytische Poliomyelitis durch importiertes Wildvirus | |
| A80.2 | Akute paralytische Poliomyelitis durch einheimisches Wildvirus | |
| A80.3 | Sonstige und nicht näher bezeichnete akute paralytische Poliomyelitis | |
| A80.4 | Akute nichtparalytische Poliomyelitis | |
| A80.9 | Akute Poliomyelitis, nicht näher bezeichnet | |
| ICD-10 online (WHO-Version 2016) | ||

Die Poliomyelitis (griech. Vorlage:Polytonisch ‚grau‘, Vorlage:Polytonisch ‚Mark‘), kurz Polio, deutsch Kinderlähmung, vollständige Bezeichnung Poliomyelitis epidemica anterior acuta, ist eine von Polioviren hervorgerufene Infektionskrankheit, die die muskelsteuernden Nervenzellen des Rückenmarks befällt und zu bleibenden Lähmungserscheinungen bis hin zum Tod führen kann.
Überwiegend sind Kinder im Alter zwischen drei und acht Jahren, gelegentlich auch ältere Personen bis ins Erwachsenenalter betroffen. Für diese Viruserkrankung gibt es keine ursächliche Behandlung. Aufgrund der konsequenten Impfung gilt Polio heute in Deutschland offiziell als „ausgerottet“.
Poliomyelitis wurde erstmals durch den Schwarzwälder Orthopäden Jakob Heine beschrieben, der 1840 ein Buch mit dem Titel Beobachtungen über Lähmungszustände der unteren Extremitäten und deren Behandlung herausgab.[1] Was er beschrieb, nannte er in der zweiten Auflage von 1860 Spinale Kinderlähmung. Der schwedische Arzt und Forscher Karl Oskar Medin (1847–1927), der den epidemischen Charakter der Krankheit erkannte, knüpfte an die Erkenntnisse Heines an. Daher rührt die weitere Bezeichnung der Kinderlähmung als Heine-Medin-Krankheit.
Nach heutigen Erkenntnissen existierte Polio bis 1880 als endemische Krankheit. Erst ab etwa 1880 trat diese Infektionskrankheit in epidemischer Form auf, die jährlich tausende Menschen betraf. Darunter waren vor allem Kinder, die daran verstarben oder dauerhaft mit körperlichen Folgeschäden leben mussten. Ab etwa 1910 wurden in Europa und den Vereinigten Staaten regionale Epidemien in einem Turnus von etwa fünf bis sechs Jahren beobachtet. Zu den bekanntesten Opfern einer solchen Epidemie zählt der US-amerikanische Präsident Franklin D. Roosevelt, der die Forschung nach einem Impfstoff während seiner Präsidentschaft wesentlich förderte. Zu wesentlichen Fortschritten in der Erforschung eines Impfstoffes führte 1952 die Einführung der Viruskultur durch J. F. Enders, dank der Jonas Salk 1954 einen inaktivierten (Tot-)Impfstoff entwickeln konnte. Dieser wirkte jedoch nur unzureichend. Der von Albert Sabin entwickelte abgeschwächte Lebendimpfstoff führte ab 1960 zu den wesentlichen Fortschritten bei der Poliobekämpfung. Dank der Impfstoffe sanken die Poliofälle von jährlich mehreren 100.000 auf nur noch etwa 1.000 pro Jahr.[2]
2010 kam es zu einem schweren Ausbruch in Tadschikistan, der auch nach Russland verschleppt wurde. Am 5. Mai 2014 erklärte die Weltgesundheitsorganisation (WHO) die Ausbrüche von Poliomyelitis in mehreren Ländern, insbesondere in Kamerun, Pakistan und dem bürgerkriegserschütterten Syrien, sowie die aus diesen Ländern erfolgte Weiterverbreitung nach Äquatorialguinea, Afghanistan und den Irak zu einem „außerordentlichen Ereignis“, das dringend weitere koordinierte Maßnahmen erfordere, um ein weltweites Wiederaufleben dieser Erkrankung zu verhindern.[3][4]
Erreger
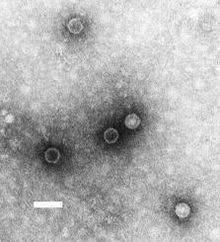
Der Erreger dieser Erkrankung ist das Poliovirus. Es handelt sich dabei um ein unbehülltes Virus mit einzelsträngiger RNA positiver Polarität (ss(+)RNA) von ca. 30 Nanometer Durchmesser, das zur Gattung Enterovirus der Familie Picornaviridae gehört. Es sind drei Serotypen bekannt: Typ I (Brunhilde), der als am stärksten lähmungsauslösend gilt und zur epidemischen Ausbreitung neigt, daneben Typ II (Lansing) und Typ III (Leon). Zwischen den drei Erregertypen gibt es keine Kreuzimmunität. Das heißt, eine Infektion mit einem der drei Typen schützt nicht vor einer weiteren Infektion mit einem der beiden anderen Typen. Außer dem Menschen werden auch Menschenaffen befallen.
Epidemiologie
Der Erreger ist außer in den Polargebieten weltweit anzutreffen. Durch eine konsequente Durchführung von Impfmaßnahmen ist das häufige Auftreten der Erkrankung auf Gebiete in Afrika und Asien zurückgedrängt worden. Seit der Ausrufung des WHO-Eradikationsziels 1988 ist die Zahl der Fälle von damals noch jährlich 350.000 in 125 Ländern weltweit um 99% gesunken, und nur die drei Länder Afghanistan, Pakistan und Nigeria waren nie erregerfrei.[5] In Deutschland erfolgte die letzte Ansteckung mit Polio 1990. Die letzten eingeschleppten Infektionen wurden 1992 registriert. In den USA gab es im Jahre 1979 in den Bundesstaaten Iowa, Wisconsin, Missouri und Pennsylvania einen Ausbruch ausschließlich unter den strenggläubigen Amischen. Ein erneuter Ausbruch wurde im Oktober 2005 ebenfalls nur bei Anhängern dieser Glaubensgemeinschaft in Minnesota gemeldet. In Westeuropa ereignete sich im Jahre 1992 in den Niederlanden die letzte Polio-Epidemie. Hier waren Mitglieder fundamentalistisch-calvinistischer Gemeinden betroffen, welche, wie die meisten Amischen ebenfalls, Impfungen aus religiösen Gründen ablehnten und weiterhin ablehnen.

Weltweit gibt es noch etwa 1.500 Neuerkrankungen durch den Wildtyp pro Jahr, aktuell vor allem in Indien und Nigeria, daneben auch in der Demokratischen Republik Kongo, Pakistan, Afghanistan und Myanmar,[6] aber auch besonders wegen steigender Impfskepsis wieder vereinzelt in den Industrienationen.
Das verstärkte Auftreten von Polio nach 2003 in Nigeria – einem Land, das bis vor 2003 als praktisch poliofrei galt – kann eindeutig auf ein in jenem Jahr von Ibrahim Datti Ahmed, Arzt und Präsident des Obersten Scharia-Rats in Nigeria, ausgegebenes islamisches Rechtsgutachten zurückgeführt werden.[7] Die Fatwa Ahmeds besagt, dass Polio-Impfungen eine „Verschwörung“ seitens der USA und der UN gegen den muslimischen Glauben darstellen und dazu dienen würden, die Muslime zu „sterilisieren“. In den folgenden Jahren nahmen die Polio-Fälle in Nigeria daher wieder zu und verbreiteten sich von dort aus in andere Länder. Noch 10 Jahre später wurden im nigerianischen Kano Mitarbeiter des Gesundheitsdienstes, die an Impfprogrammen mitwirkten, durch mutmaßlich der islamischen Sekte „Boko Haram“ angehörende Motorradschützen ermordet.[8] In Somalia wurden 2013 bereits 174 Fälle nachgewiesen, 2012 waren es null.[5]
Die Weltgesundheitsorganisation (WHO) will in den nächsten Jahrzehnten das Poliovirus, ähnlich wie in den 1970er Jahren die Pocken, weltweit ausrotten; der Erreger scheint dazu geeignet, da er sich praktisch nicht verändert und faktisch nur den Menschen als Reservoir hat. Unabdingbar für das Gelingen dieses Vorhabens ist jedoch eine nicht nachlassende Impfbereitschaft weltweit, da das Virus umweltstabil ist und quasi „ausgehungert“ werden muss, so dass es keinen Wirt mehr findet. Eine möglichst hohe weltweite Immunisierungsrate über Jahre ist dafür zwingend notwendig. Typ 2 ist vermutlich bereits ausgerottet, der letzte Fall wurde 1999 ermittelt. Daher wurde für die weiteren Impfprogramme inzwischen auch ein bivalenter Impfstoff ohne Immunisierung gegen Typ 2 entwickelt. Auch Typ 3 ist nur noch sehr selten gefunden worden.[9]
Das Virus wird unter schlechten hygienischen Bedingungen durch kotverschmutzte Hände oder Gegenstände übertragen und über den Verdauungstrakt aufgenommen (fäkal-orale Schmierinfektion oder Kontaktinfektion). Es kommt aber auch zu Übertragungen durch Tröpfcheninfektion.[10] Die Ansteckungsfähigkeit setzt offensichtlich schon wenige Stunden nach der Infektion ein. Im Rachen (Tröpfcheninfektion) hält sie eine, im Kot drei bis sechs Wochen an. Die Inkubationszeit beträgt 7–14 (3–35) Tage.[10][11]
Pathogenese
Das Virus wird in der Regel durch den Mund in den Körper aufgenommen und vermehrt sich anschließend im Darm. Von dort aus befällt es zunächst die lokalen Lymphknoten und verteilt sich nach Vermehrung über die Blutbahn (Virämie). Dabei gelangt es als neurotropes Virus bevorzugt in diejenigen Nervenzellen im Vorderhorn des Rückenmarks (α-Motoneurone), die mit ihren Fortsätzen die quergestreifte Muskulatur erreichen und steuern. Als Reaktion auf die Infektion wandern körpereigene Abwehrzellen (Leukozyten) ins Rückenmark ein, wobei eine Entzündung die Nervenzellen letztlich zerstört. Die Folgen sind mehr oder weniger ausgeprägte, ungleichmäßig verteilte schlaffe Lähmungen, vorwiegend an den Beinen. Der Berührungssinn bleibt dabei erhalten.
Neben dem Befall des Rückenmarks ist bei der paralytischen Verlaufsform fast immer auch das Gehirn selbst mitbetroffen, so dass exakterweise von einer Poliomyeloencephalitis gesprochen werden müsste. Vor allem im Bereich des Kleinhirns, der Brücke und des verlängerten Marks treten regelmäßig Einwanderungen von Entzündungszellen (entzündliche Infiltrate) und Nervenzelluntergänge auf. Diese führen aber nur selten zu eigenen Symptomen. Lediglich die den spinalen Vorderhornzellen analogen Neurone in den Hirnnervenkernen des IX. und X. Hirnnerven sind häufiger betroffen. Durch den Befall dieser Zellen kommt es zur gefürchteten bulbären Form, bei der die Kehlkopffunktion (Sprechen und Atmung) oder das Schlucken beeinträchtigt sein kann. Solche Lähmungen können schon innerhalb weniger Stunden nach Befall des Nervensystems auftreten.
Krankheitsverlauf, Symptome
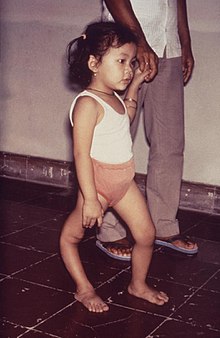
In über 90 Prozent der Fälle[11] verläuft die Infektion asymptomatisch (ohne Krankheitsanzeichen), so dass auch von keinem Krankheitsverlauf gesprochen werden kann. Stattdessen kommt es – vom Infizierten unbemerkt – zur Bildung von Antikörpern und damit zu einer sogenannten stillen Feiung.
Abortive Poliomyelitis
Nach einer Inkubationszeit von 7–14 Tagen kommt es zu einer etwa dreitägigen Erkrankung mit Fieber, Halsschmerzen, Abgeschlagenheit, oft Durchfall und Erbrechen.[10] Bei mehr als drei Vierteln[10] der Erkrankten heilt diese abortive Poliomyelitis (abortiv für „abgekürzt, abgeschwächt verlaufend“) folgenlos aus. Die Zellen des Zentralnervensystems (ZNS) werden dabei nicht infiziert.
Infektion mit ZNS-Beteiligung
Bei etwa 5–10 Prozent der symptomatischen Patienten[10] kommt es jedoch zu einer Beteiligung des Zentralnervensystems, bei der die oben geschilderten Symptome das Prodromalstadium (Vorstadium) der Erkrankung darstellen. Nach einer fieber- und beschwerdefreien Phase von etwa einer Woche entwickeln diese Patienten eine nichteitrige Hirnhautentzündung (aseptische Meningitis), bei der Lähmungen (Paralysen) der Muskulatur fehlen (nichtparalytische Poliomyelitis). Diese Form der Hirnhautentzündung ist durch einen erneuten Fieberanstieg auf 39 °C, Kopfschmerzen und Nackensteifigkeit charakterisiert. Wird die Rückenmarksflüssigkeit (das Nervenwasser, der Liquor cerebrospinalis) untersucht, findet der Arzt darin eine Erhöhung der Zellzahl und eine geringe Erhöhung der Eiweißkonzentration.
Nur bei etwa 1 Prozent der Infizierten kommt es zur Entwicklung der paralytischen Poliomyelitis, der schwersten Form des Krankheitsbildes, die als „klassische Kinderlähmung“ gefürchtet wird. Dies kann auch nach einer fieber- und beschwerdefreien Latenzzeit von etwa 2–12 Tagen geschehen, in der sich die Symptome der Meningitis zunächst bessern, es somit zu einem zweiphasigen (biphasischen) Verlauf kommt (der Krankheitsablauf kann in zwei Phasen eingeteilt werden). Charakteristisch für den plötzlichen Beginn der paralytischen Form ist eine „Morgenlähmung“ des noch am Vorabend gesunden Kindes. Die Lähmungen sind schlaff (im Gegensatz zur spastischen Lähmung bei Schädigung der motorischen Hirnrinde oder der Pyramidenbahn), asymmetrisch verteilt, bevorzugen die Muskulatur der Oberschenkel und sind oft mit erheblichen Schmerzen verbunden. Wenn die zugehörigen Segmente des Rückenmarks beteiligt sind, können aber auch die Muskulatur von Rumpf, Zwischenrippenräumen, Harnblase, Mastdarm oder sogar das Zwerchfell betroffen sein. Viel seltener sind die Ursprungsgebiete der Hirnnerven (Hirnnervenkerne) betroffen. Bei dieser bulbären Form kommt es unter hohem Fieber zu Schluckstörungen oder Atem- und Kreislaufregulationsstörungen. Diese ernste Verlaufsform ist mit einer hohen Sterblichkeit belastet. Jede zusätzliche Belastung beispielsweise in Form von körperlicher Anstrengung oder banalen Eingriffen wie beispielsweise Injektionen in einen Muskel oder Mandelentfernung besonders im Anfangsstadium der Erkrankung erhöht das Risiko für später auftretende Lähmungen.[10] Für die Gesamtheit der Erkrankten, bei denen Lähmungen auftreten, liegt die Sterblichkeit (Letalität) bei etwa 2–20 %.
Spätkomplikationen
Normalerweise bilden sich die Symptome innerhalb eines Jahres zurück, jedoch können Lähmungen, Durchblutungs- und Hauternährungsstörungen als Dauerschaden zurückbleiben. Auch Gelenkschäden aufgrund der Lähmungen und der veränderten Statik wie Skoliose der Wirbelsäule und Fußdeformitäten stellen bleibende Beeinträchtigungen dar. Ein gebremstes Längenwachstum einzelner betroffener Extremitäten kann das Kind im Wachstum zum Invaliden machen. Nach Entfieberung ist zunächst kein weiteres Fortschreiten der Lähmungen zu erwarten. Teilweise erst Jahre oder Jahrzehnte nach der Infektion tritt aber noch das Post-Poliomyelitis-Syndrom als Spätfolge auf. Dessen Symptome zeigen sich in extremer Müdigkeit, Muskelschmerzen und Muskelschwund in neuen und früher schon betroffenen Muskeln, Atem- und Schluckbeschwerden. Diese Spätkomplikation scheint eher die Regel als die Ausnahme zu sein.[10]
Diagnostik
Klinisch lenkt der doppelgipfelige Fieberverlauf spätestens beim Auftreten der Lähmungen den Verdacht auf das Vorliegen einer Poliomyelitis. Das Virus kann aus dem Stuhl, aus Rachenspülwasser und aus dem Hirnwasser angezüchtet werden. Auch der molekularbiologische Nachweis von Virus-Erbinformation (RNA) mittels der Polymerase-Kettenreaktion (PCR) ist möglich. Bei fehlendem Erregernachweis können im Serum spezifische Antikörper gegen die Polioviren die Diagnose absichern.
Differentialdiagnose
Während der ersten Krankheitsphase muss die Poliomyelitis gegen alle fieberhaften Infektionen durch andere Erreger abgegrenzt werden. Symptome einer Meningitis, auch mit auftretenden Lähmungen, können auch durch andere Erreger der Gruppe der Enteroviren wie Coxsackie- und Echoviren sowie die Frühsommermeningoenzephalitis verursacht werden. Bei bulbärer Verlaufsform stellt die in unseren Breiten ebenfalls selten gewordene Diphtherie eine wichtige Differenzialdiagnose dar. Das Guillain-Barré-Syndrom ist im Gegensatz zur Poliomyelitis durch symmetrische von den Füßen immer weiter aufsteigende Lähmungen gekennzeichnet. Fieber und Nackensteife als Zeichen einer Hirnhautentzündung fehlen.
Therapie
Da keine ursächliche antivirale Therapie existiert, beschränkt sich die Behandlung auf symptomatische Maßnahmen. Dazu gehören Bettruhe mit Sicherstellung einer sorgfältigen Pflege, korrekte Lagerung und physikalische Therapie. Die auftretenden Schmerzen können außer durch Schmerzmittel und entzündungshemmende Mittel auch mit feuchtwarmen Packungen um die betroffenen Partien gelindert werden.[10] Beim geringsten Verdacht auf das Vorliegen der bedrohlichen bulbären Verlaufsform mit Auftreten von Schluck- oder Atemstörungen muss frühzeitig eine intensivmedizinische Überwachung und Behandlung sichergestellt werden. Zur Nachbehandlung gehört neben einer angemessenen Krankengymnastik auch gegebenenfalls die Versorgung mit orthopädischen Hilfsmitteln. Dadurch kann noch bis zu zwei Jahren nach der akuten Erkrankung eine Verbesserung der Beweglichkeit erreicht werden.[10]
Vorbeugung
Impfung

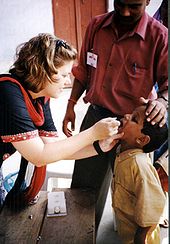
Impfung mit Lebendimpfstoff

Zur Vorbeugung ist eine prophylaktische Impfung möglich und von der STIKO allgemein empfohlen. Im Jahr 1962 (in der DDR bereits ab 1960) wurde zunächst die Poliomyelitis-Schluckimpfung mit abgeschwächten Erregern (attenuierter Lebendimpfstoff) in Deutschland wie auch in anderen europäischen Ländern eingeführt. Bereits 1965, nur wenige Jahre nach Beginn der ersten Impfkampagnen, hatte sich die Zahl der im Bundesgebiet erfassten Erkrankungen auf weniger als 50 Neuerkrankungen reduziert, im Vergleich zu den 4.670 gemeldeten Neuerkrankungen im Jahr 1961 war das ein Rückgang um 99 %. Die letzten beiden einheimischen Erkrankungen durch Polio-Wildviren traten in Deutschland in den Jahren 1986 und 1990 auf, die letzten importierten Fälle wurden 1992 erfasst. In Österreich erkrankten zwischen 1946 und 1961 an die 13.000 Kinder an Polio und 1.500 von ihnen starben. Seit 1961 verliefen nur mehr sechs Fälle tödlich, mit Stand 2010 zuletzt 1973.[12]
Aufschlussreich ist in diesem Zusammenhang die zeitversetzte Abnahme der Erkrankungen in BRD und DDR nach Einführung der Polio-Impfung 1960 (DDR) oder 1962 (BRD). Die Anzahl der gemeldeten Erkrankungen betrug nach den Meldezahlen des damaligen Bundesseuchengesetzes oder dem Gesetz zur Verhütung und Bekämpfung übertragbarer Krankheiten beim Menschen der DDR:
| Jahr | 1957 | 1958 | 1959 | 1960 | 1961 | 1962 | 1964 | 1965 | 1966 |
|---|---|---|---|---|---|---|---|---|---|
| BRD | 2402 | 1750 | 2114 | 4198 | 5673 | 296 | 54 | 48 | 17 |
| DDR | 1596 | 958 | 958 | 126 | 4 | 2 | 0 | 1 | 2 |
Risiko der Impfpoliomyelitis
Die Impfung mit den zwar abgeschwächten, doch lebens- und vermehrungsfähigen Viren birgt allerdings das Risiko, dass diese mit dem Stuhl der so geimpften Personen wieder ausgeschieden werden. So können sich ungeimpfte Kontaktpersonen über eine Schmierinfektion bzw. Kontaktinfektion anstecken (Impfpoliomyelitis). Das bietet einerseits den Vorteil einer weiteren Durchimpfung der Bevölkerung, jedoch befürchten einzelne Virologen eine Rückentwicklung zur virulenten Form der Viren nach mehrmaligem Körperdurchgang, wie auch durch unsachgemäßen und leichtfertigen Umgang mit dem Lebendimpfstoff. Irgendein Nachweis über solche Vorkommnisse ließ sich bislang jedoch nicht erbringen. Da die Poliomyelitis inzwischen aus Europa weitgehend verschwunden ist, wird dieses Infektionsrisiko als vernachlässigbar erachtet.
Impfung mit Totimpfstoff
Seit 1998 erfolgen deshalb Impfungen in Europa gegen Poliomyelitis mit einem Totimpfstoff (nach Jonas Salk), der nicht geschluckt, sondern gespritzt wird. Eine Weitergabe des Erregers ist damit nicht möglich. Die Impfung mit Polio-Lebendimpfstoff wird laut Robert-Koch-Institut nicht mehr empfohlen.[13]
Rotary International und Polio
Im Kampf gegen Poliomyelitis begann Rotary International im Jahr 1979 zunächst ein auf fünf Jahre angelegtes Projekt zur Verbreitung der Schluckimpfung.[14] Das Programm erreichte sechs Millionen Kinder auf den Philippinen. 1985 dehnte Rotary International das Programm unter dem Namen PolioPlus weiter aus. PolioPlus wird durchgeführt in Zusammenarbeit mit der Weltgesundheitsorganisation (WHO), dem Kinderhilfswerk der Vereinten Nationen (UNICEF), den Gesundheitsbehörden der USA (CDC) und den nationalen Gesundheitsministerien. Nach jüngsten Schätzungen wird Rotary bis zur endgültigen Ausrottung des Virus ca. 1,2 Milliarden US-Dollar aufgewendet haben.[15] Die Poliokampagne profitierte zuletzt von einer Partnerschaft, die Rotary International mit der Bill & Melinda Gates Foundation eingegangen ist. Die Stiftung spendete allein 355 Mio. US-Dollar.[15]
Im Zusammenhang mit den Impfaktionen, die von Rotary organisiert sind, wird weiterhin die Schluckimpfung angewandt, die billiger und einfacher in der Anwendung ist als eine Impfung mittels Spritzen; sie kann auch von nicht-medizinischem Personal verabreicht werden.
Isolierung
Patienten, die an Poliomyelitis erkrankt sind oder bei denen eine Ausscheidung von Polioviren vermutet wird, sollten zum Schutz von anderen Patienten und Personal isoliert werden. Das Personal sollte bei der Pflege Schutzkittel und Handschuhe tragen.[10]
Geschichte



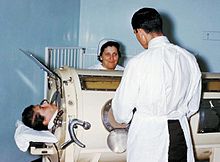
Die endemische Phase der Polio
Poliomyelitis ist eine schon seit vielen Jahrhunderten bekannte Krankheit. Anders als bei Grippe, Pocken und Pest sind jedoch bis gegen Ende des 19. Jahrhunderts keine großen Poliomyelitis-Epidemien bekannt. Die frühesten bekannten Hinweise auf Poliomyelitis sprechen daher von Einzelfällen und nicht von Krankheitsausbrüchen, die zu einer Vielzahl von Kranken führten. Als ältester Hinweis auf eine Polio-Erkrankung gilt eine ägyptische Steintafel aus der Zeit der 18. Dynastie. Sie zeigt einen jungen Mann, der wahrscheinlich eine Priesterfunktion innehatte, mit einem deformierten Bein und einer Krücke. Sowohl Hippokrates als auch Galen haben in ihren Schriften Klumpfuß-Deformationen beschrieben, die an die Krankheitsbilder erinnern, die für Polio-Opfer charakteristisch sind. Auch sie sprechen jedoch von Einzelfällen. Ähnliches gilt für die Schriften, die aus dem Mittelalter überliefert sind. Eine größere Anzahl von Fällen ist aus dem 17. und 18. Jahrhundert bekannt. Zu den vermutlichen Opfern einer Polio-Erkrankung zählt Sir Walter Scott, der im Alter von 18 Monaten erkrankte und ab diesem Zeitpunkt lahmte.[16]
Ab etwa der Mitte des 19. Jahrhunderts trat Polio in Westeuropa und in den Vereinigten Staaten in einer solchen Form auf, dass es bei mehreren Erkrankten zu bleibenden Schäden kam. Betroffen waren ein Dorf an der französischen Küste, eine britische Stadt in Nottinghamshire und zwei ländliche Gemeinden im US-amerikanischen Bundesstaat Louisiana und in Schweden. In jedem dieser Orte kam es zu Dutzenden von Fällen mit Folgeschäden. Betroffen waren immer junge Kinder, und die Fälle ereigneten sich immer im Sommer.[17]
Die vermehrten Krankheitsfälle führten dazu, dass Polio etwa zur gleichen Zeit erstmals gegenüber anderen Erkrankungen wissenschaftlich abgegrenzt wurde. 1838 berichtete Jakob von Heine auf der Naturforscherversammlung zu Freiburg von akuten Lähmungen der Beine bei Kindern. Zwei Jahre darauf beschrieb er das Krankheitsbild unter dem Namen Spinale Kinderlähmung in einer Monographie und grenzte es erstmals als eigenständig ab. Andere Autoren bezeichneten sie in der Folge als wesentliche Lähmung oder atrophische Kinderlähmung. Jean Louis Prévost und Edmé Vulpian beschrieben 1865 die pathologisch-anatomischen Veränderungen der Vorderhornzellen. Adolf Kußmaul unterstrich die anatomische Lokalisation der Erkrankung in der grauen Substanz des Rückenmarks und schlug 1874 erstmals den Namen Poliomyelitis acuta anterior vor. Adolf von Strümpell erkannte die Krankheit 1884 als Infektionskrankheit.
Polio als Epidemie
Während es sich zuvor meist um Einzelfälle gehandelt hatte, breitete sich die Kinderlähmung erst gegen Ende des 19. Jahrhunderts als paradoxe Folge der sich verbessernden hygienischen Lebensweisen und damit nachlassender (Schmutz-)Autoimmunisierung in bedrohlichem Umfang aus. Als es 1887 im Raum Stockholm zu einer Häufung von Krankheitsfällen kam, wurde Polio von Karl Oskar Medin als epidemische Krankheit eingestuft. Die erste wissenschaftlich beschriebene Polio-Epidemie in den Vereinigten Staaten war 1894 die Otter-Valley-Epidemie.[17] Der Landarzt Charles Caverley wertete während dieser Epidemie 123 Fälle aus, von denen knapp 50 Prozent schnell und ohne Folgeschäden wieder gesund wurden. Seine Befunde wiesen aber auch darauf hin, dass Polio wesentlich häufiger auftrat, als man bislang vermutet hatte. Ivar Wickman bestätigte wenige Jahre später mit detaillierten klinischen und epidemiologischen Studien die noch umstrittene Hypothese, dass Polio durch Körperkontakt übertragen wird. Anschauungsmaterial lieferte ihm vor allem die große schwedische Epidemie im Jahr 1905 mit insgesamt 1031 registrierten Fällen. Am Beispiel des kleinen Kirchspiels Trästena in der heutigen Gemeinde Töreboda zeigte er auf, dass Personen mit großer Kontaktfläche leichter Opfer der Krankheit wurden. Innerhalb von nur sechs Wochen hatten sich 49 Kinder neu infiziert. Er machte zunächst die Beobachtung, dass sich die Krankheit entlang der Straßen und der Eisenbahnlinie ausbreitete. Nach wochenlangen Feldstudien gelang Wickman der Nachweis, dass die öffentliche Schule des Ortes eine wichtige Rolle bei der Streuung der von ihm so genannten Heine-Medinschen Krankheit spielte.[18] 1909 gelang es Karl Landsteiner und Erwin Popper, Affen mit dem Poliomyelitisvirus zu infizieren, und sie beschrieben ein neurotropes, filtrierbares Virus. Ein Jahr später folgte die Entdeckung, dass Serum von Rekonvaleszenten aus großen Poliomyelitis-Epidemien in Skandinavien und den Vereinigten Staaten dieses Virus neutralisieren kann (Neutralisationsreaktion). Es dauerte aber bis 1939, bis die Differenzierung in drei verschiedenen Serotypen von Charles Armstrong bestätigt wurde.


In Europa und den Vereinigten Staaten wurden regionale Epidemien in einem Turnus von etwa 5–6 Jahren beobachtet, während es in den Intervallen immer wieder zu sporadischen Fällen kam. Einer der ersten größeren Ausbrüche war die Polio-Epidemie, die sich 1916 in den Oststaaten der Vereinigten Staaten ereignete. In ihrer Folge starben mehr als 6.000 Menschen. Größere Ausbrüche gab es in Europa beispielsweise 1932 in Deutschland mit 3.700 Fällen und 1934 in Dänemark mit 4.500 Fällen, wobei jeweils nur die paralytischen Verlaufsformen registriert wurden.[19] Zu den Opfern des Sommers 1921 zählte der junge Franklin D. Roosevelt. Es wird heute zwar nicht ausgeschlossen, dass Franklin D. Roosevelt am Guillain-Barré-Syndrom litt. Er selbst und seine Ärzte gingen jedoch bis zu seinem Lebensende von einer Polio-Erkrankung aus. Roosevelt, der sich sehr für die Bekämpfung der Polio-Erkrankung engagierte, gründete am 3. Januar 1938 die National Foundation for Infantile Paralysis. Ziel der Wohltätigkeitsorganisation, die heute die Bezeichnung March of Dimes trägt, war es, Geld für die Forschung und für die Versorgung von Polio-Opfern zu sammeln.
Die Nachbehandlung der Krankheit wurde zu Beginn des 20. Jahrhunderts vor allem mit einer Fixierung aller gelähmten Gliedmaßen durchgeführt. Diese Methode wurde ab den 1930er Jahren von der australischen Krankenschwester Elizabeth Kenny grundsätzlich in Frage gestellt; die Autodidaktin erzielte große, aber zu ihrer Zeit höchst umstrittene Erfolge mit Wärmebehandlung und physikalischer Therapie sowie Massagen. Das Kenny-Verfahren wurde trotz anfänglicher Opposition in die medizinische Therapie übernommen und auch bei akuten Fällen angewendet.
Auf dem Gebiet der Behandlung führte die Entwicklung von Maßnahmen für eine künstliche Beatmung, zunächst noch in Form der eisernen Lunge, zu einem Abnehmen der gefürchteten Sterblichkeit der Poliomyelitis. Die großen Polioepidemien der 50er Jahre zeigten jedoch schnell die praktischen Grenzen der Behandlung mit der eisernen Lunge auf; aufgrund der hohen Anschaffungs- und Betriebskosten dieser Geräte waren die Behandlungskapazitäten der Krankenhäuser begrenzt. Beispielsweise verzeichnete das Blegdamshospital in Kopenhagen im Juli 1952 täglich zwischen 50 und 30 Aufnahmen von Patienten mit Atemlähmung, dem nur eine eiserne Lunge und sechs Cuirass-Respiratoren zur Behandlung gegenüberstanden.[20] Dem dänischen Anästhesisten Björn Ibsen gelang es, eine alternative Poliobehandlungsmethode zu entwickeln, bei der die Patienten intubiert (bzw. tracheotomiert) und mit einem Beatmungsbeutel langzeitbeatmet wurden. Die Mortalitätsrate am Bledgdamshospital sank daraufhin von 87 % auf 25 %. Die Langzeitbehandlung durch positive pressure ventilation führte zwei Jahre später zur Gründung der weltweit ersten „Intensivstation“ für schwerstkranke Patienten (1953) und gehört zur heutigen Standardbehandlung bei Verdacht auf das Vorliegen der bulbären Verlaufsform. [21] Die ebenso häufigen bleibenden Lähmungen ließen sich aber weiterhin therapeutisch kaum beeinflussen, so dass erst die flächendeckende Einführung der Impfung dazu geführt hat, dass die Poliomyelitis eine historische Erkrankung zu werden beginnt.[22]
1952 ermöglichte die Einführung der Viruskultur durch J. F. Enders nicht nur das Ende der Tierversuche, sondern schließlich auch die Entwicklung eines inaktivierten (Tot-)Impfstoffes durch Jonas Salk 1954, der jedoch so schwach wirksam war, dass es in den USA in der Folge zu einer Epidemie kam. Im Gegensatz dazu brachte 1960 der von Albert Sabin entwickelte abgeschwächte Lebendimpfstoff den Durchbruch. Da die amerikanische Politik jedoch auf den scheinbar leichter zu handhabenden Impfstoff von Salk gesetzt hatte, war Albert Sabin gezwungen, ein großzügiges Angebot der UdSSR anzunehmen, seinen Lebendimpfstoff dort zu entwickeln. Da durch diese politische Konstellation auf dem Höhepunkt des Kalten Krieges eine Umsetzung in mit den USA befreundeten Staaten nicht möglich war, übernahm die im neutralen Österreich angesiedelte Pharmafirma Immuno das russische Patent und beauftragte 1957 die Bundesstaatliche Bakteriologische und Serologische Untersuchungsanstalt in Wien mit der Überarbeitung nach westlichen Standards, die bis 1958 unter der Leitung des Wiener Bakteriologen Peter Johann Kraus erfolgreich abgeschlossen wurde. 1958 wurde in den USA ein Denkmal für fünfzehn Polioforscher enthüllt, die Polio Hall of Fame.
Aktuelle Fälle von Polio
In unregelmäßigen Abständen kommt es weltweit immer wieder zu vereinzelten Ausbrüchen von Polio, die jedoch meist regional beschränkt sind.
- 2006 trat die Poliomyelitis im Norden Nigerias – einem Gebiet, in dem Poliowildviren des Typs I und III zirkulieren – in einem größeren Ausbruch auf. Die Ursache bestand in zur Impfung verwendeten attenuierten Viren des Typs II, die durch Mutation wieder virulent wurden und sich aufgrund der lokal unzureichenden Immunität ausbreiten konnten. Laut Forschern könnten die 69 bestätigten Fälle und die Politik der Weltgesundheitsorganisation, die dies erst im September 2007 publizierte, die Ausrottung der Krankheit behindern.[23]
- Aus Tadschikistan wurden 2010 bis zum 29. Juni mehr als 643 Fälle von akuter schlaffer Lähmung gemeldet. Das entspricht etwa 75 Prozent aller weltweit gemeldeten Fälle für 2010. In 334 Fällen konnte das Poliowildvirus Typ I nachgewiesen werden, davon verliefen 14 tödlich. Alle Fälle traten bisher im südwestlichen Teil des Landes in der Provinz Chatlon und um die Hauptstadt Duschanbe auf. Als Reaktion auf den Ausbruch wurden mehr als drei Millionen Kinder geimpft und auch in den Nachbarländern Usbekistan und Afghanistan mit Impfkampagnen begonnen. Das ursprünglich aus Uttar Pradesh in Indien stammende Virus wurde auch nach Russland weiterverschleppt, wo bis zum 29. Juni sechs Fälle gemeldet wurden. Damit ist es erstmals seit der Zertifizierung als „poliofrei“ in der WHO-Region Europa wieder zu einer Einschleppung von Poliowildviren gekommen.[24]
- Zum 7. Dezember 2010 meldete die WHO im Kongo 179 Tote und 476 Gelähmte durch das Poliowildvirus Typ I (WPV1). Das Virus stamme vermutlich aus Indien und sei über Angola in die Republik Kongo gekommen. Im Jahr 2000 galt dort Polio als ausgerottet. Der Ausbruch Ende 2010 galt als gefährlich, da auch Ältere infiziert wurden und die Sterblichkeit mit 42 %[25] ungewöhnlich hoch war. Zudem wurden vor allem Männer angesteckt. Die Krankheit war im Kongo im Oktober 2010 ausgebrochen.[26] Nach einer neueren Analyse dieses Poloausbruches stellten Forscher fest, dass das Erbgut der in der Republk Kongo aufgetretenen Virusvariante derart verändert war, dass die nach Impfungen gegen die herkömmlichen Varianten entstandenen Antikörper diese neue Virusvariante nur schwer hatten lahmlegen können.[27]
- 2011 kam es zu mehreren Dutzend Erkrankungen in Pakistan und – infolge von Verschleppungen der Erreger – auch zu mehreren Erkrankungen in der Provinz Xinjiang der VR China.[28] China hatte zuvor letztmals 1999 Fälle gemeldet und reagierte mit einer Massenimpfung, die in fünf Impfrunden 43 Millionen Impfdosen umfasste, und nach anderthalb Monaten wurde der letzte Fall gemeldet. China ermittelte Kosten in Höhe von etwa 26 Millionen US-Dollar für die direkte Bekämpfung des Ausbruchs.
- 2012 wurden weltweit weitere 175 Neuerkrankungen registriert, mehr als die Hälfte der Fälle in Nigeria, die übrigen in Afghanistan, Pakistan und Tschad.[29]
- 2013 erlitt die Polio-Eradikation einen Rückschlag, durch den wieder erstmaligen Auftritt von Polio in Somalia, bei einem 32 Monate alten Mädchen. Seit 2004 war das Land Polio-frei.[30]
- Ende Oktober 2013 sind im Bürgerkriegsland Syrien zehn Proben – von 22 Erkrankten – erstmals polio-positiv (Typ I). Seit 15 Jahren waren in Syrien keine Polio-Fälle gemeldet worden, aufgrund der mangelhaften Impfversorgung aufgrund des Bürgerkrieges beginnt sich die Krankheit dort aber wieder auszubreiten.[31][32] Am 11. November identifizierte die Weltgesundheitsorganisation den unter syrischen Flüchtlingen nachgewiesenen Erreger als Abkömmling eines Virenstammes aus Pakistan, der 2012 auch in Proben aus Ägypten, den Palästinensergebieten und Israel nachgewiesen wurde.[33]
- Erst zum zweiten Mal in ihrer Geschichte verhängte die WHO im Mai 2014 konkrete Reisebeschränkungen. Das Poliovirus fand demnach seinen Weg von Pakistan nach Afghanistan und von Syrien in den Irak. Weiterhin sei Polio von Kamerun nach Äquatorialguinea gewandert. Die WHO verlangt, dass sich Bewohner von Kamerun, Syrien und Pakistan, sollten sie ausreisen wollen, zuvor impfen lassen und ein entsprechendes Zertifikat mit sich führen. Die Zahl der dokumentierten Neuansteckungen habe sich von 223 im Jahr 2012 auf 417 im Jahr 2013 erhöht.[34]
Siehe auch
- Polio Initiative Europa, Herausgeberin der Fachzeitschrift Polio Europa Aktuell
Literatur
- Deutsche Gesellschaft für Pädiatrische Infektiologie e. V. (DGPI) (Hrsg.): Handbuch Infektionen bei Kindern und Jugendlichen. 4. Auflage. Futuramed, München 2003, ISBN 3-923599-90-0.
- Fabian Feil, Adolf Windorfer, Sabine Diedrich, Eckhard Schreier: Von der Prävention bis zur Ausrottung. WHO-Projekt der Polioeradikation und ihre Überwachung als gesundheitspolitische Herausforderung an die Medizin in Deutschland. In: Deutsches Ärzteblatt. Band 97(40), 2000, ISSN 0012-1207, S. A2598–A2599.
- Adolf Windorfer, Fabian Feil: Der Kampf gegen Poliomyelitis – Ausrottung einer Zivilisationsseuche. In: Bundesgesundheitsblatt. Band 43, 2000, S. 2–6.
- David M. Oshinsky: Polio: An American Story. Oxford University Press, USA, 2005, ISBN 0-19-530714-3.
Belletristik:
- Philip Roth: Nemesis. Hanser, München 2011, ISBN 978-3-446-23642-4.
Weblinks
- Poliomyelitis – Informationen des Robert Koch-Instituts
- Kinderlähmung (Poliomyelitis)– kindergesundheit-info.de: unabhängiges Informationsangebot der Bundeszentrale für gesundheitliche Aufklärung (BZgA)
- Katja Seefeldt: Ausrottung der Kinderlähmung ist unrealistisch. In: Telepolis. 16. Mai 2006, abgerufen am 30. April 2010
- Explosive und tödliche Polio-Epidemie im Kongo. Dez. 2010, bei Telepolis
- Global Polio Eradication Initiative
Einzelnachweise
- ↑ J. R. Paul: A History of Poliomyelitis. Yale University Press, New Haven, Conn 1971, ISBN 0-300-01324-8, S. 16–18 (englisch).
- ↑ R. Aylward: Eradicating polio: today's challenges and tomorrow's legacy. In: Annals of Tropical Medicine and Parasitology. Band 100, Nr. 5–6, 2006, S. 401–413, doi:10.1179/136485906X97354, PMID 16899145 (englisch).
- ↑ UN agency declares global health emergency to stem potential resurgence of polio. UN News Center, 5. Mai 2014; abgerufen am 8. Mai 2014 (englisch).
- ↑ Donald G. McNeil Jr.: Polio’s Return After Near Eradication Prompts a Global Health Warning. In: The New York Times. 5. Mai 2014; abgerufen am 8. Mai 2014 (englisch).
- 1 2 Ohne Pauken und Trompeten zur Polio-Ausrottung
- ↑ Global Polio Eradication Initiative
- ↑ Sharia body wants polio vaccination suspended. In: Vaccination News. 28. Juli 2003.
- ↑ Nigeria polio vaccinators shot dead in Kano. In: BBC News. 8. Feb. 2013.
- ↑ Trevor Mundel, Walter A. Orenstein: No Country is safe without global eradication of poliomyelitis. In: New England Journal of Medicine. Band 369, Ausgabe 21 vom 21. November 2013, S. 2045–2046. doi:10.1056/NEJMe1311591
- 1 2 3 4 5 6 7 8 9 10 Deutsche Gesellschaft für Pädiatrische Infektiologie e. V. [DGPI] (Hrsg.): Handbuch Infektionen bei Kindern und Jugendlichen. 4. Auflage. Futuramed, München 2003, ISBN 3-923599-90-0.
- 1 2 Poliomyelitis: Ratgeber Infektionskrankheiten des RKI
- ↑ 50 Jahre Polio-Schluckimpfung, burgenland.orf.at, 6. April 2011.
- ↑ Impfempfehlungen des Robert-Koch-Institutes
- ↑ Infos zu PolioPlus auf www.rotary.org/de (Memento vom 14. Mai 2007 im Internet Archive)
- 1 2 Bill Gates announces new US$255 million grant for ending polio auf rotary.org (Memento vom 25. Januar 2009 im Internet Archive)
- ↑ David M. Oshinsky: Polio: An American Story. Oxford University Press, USA, 2005, ISBN 0-19-530714-3, S. 10.
- 1 2 David M. Oshinsky: Polio: An American Story. 2005, S. 11.
- ↑ Vgl. M.R. Smallman-Raynor, A.D. Cliff: Poliomyelitis – A World Geography. Emergence to Eradication. Oxford 2006, S. 99.
- ↑ H. Kleinschmidt: Die übertragbare Kinderlähmung. S. Hirzel, Leipzig 1939.
- ↑ H. C. A. Lassen: A Preliminary Report on the 1952 Epidemic of Poliomyelitis in Copenhagen. In: The Lancet. 1953; 1, S. 37–41.
- ↑ Louise Reisner-Sénélar: Der dänische Anästhesist Björn Ibsen – ein Pionier der Langzeitbeatmung über die oberen Luftwege. Dissertation. 2009; abgerufen am 27. Juli 2011.
- ↑ J.-Ch. Sournia, J. Poulet, M. Martiny (Hrsg.): Illustrierte Geschichte der Medizin. (= Digitale Bibliothek. Band 53). Directmedia, Berlin 2004.
- ↑ Leslie Roberts: Vaccine-Related Polio Outbreak in Nigeria Raises Concerns. In: Science. Band 317, Nr. 5846, 28. September 2007, S. 1842, doi:10.1126/science.317.5846.1842 (englisch).
- ↑ Polio-Ausbruch in Tadschikistan – aktueller Stand. In: Epidemiologisches Bulletin. Nr. 27. Robert-Koch-Institut, Berlin 12. Juli 2010, S. 259.
- ↑ Leslie Roberts: Polio Outbreak Breaks the Rules. In: sciencemag.org. 24. Dezember 2010 (englisch).
- ↑ Florian Rötzer: Explosive und tödliche Polio-Epidemie im Kongo. In: heise.de. 24. Dezember 2010.
- ↑ Jan Felix Drexlera, Gilda Grardb, Alexander N. Lukashev u. a.: Robustness against serum neutralization of a poliovirus type 1 from a lethal epidemic of poliomyelitis in the Republic of Congo in 2010. In: PNAS 2. September 2014, Bd. 111, Nr. 35, S. 12889-12894, doi:10.1073/pnas.1323502111.
- ↑ In: Nature. Band 477, 2011, S. 135, doi:10.1038/477136a
- ↑ Polio setback. In: Nature. Band 491, Nr. 7426, 2012, S. 642.
- ↑ Wild poliovirus in somalia. In: WHO.int. 11. Mai 2013. (englisch)
- ↑ Polio in the Syrian Arab Republic. In: WHO.int. 29. Oktober 2013. (englisch)
- ↑ WHO warnt vor globaler Ausbreitung. „Großes Risiko“ für Nachbarländer. In: ORF.at. 29. Oktober 2013.
- ↑ Stephanie Nebehay: Polio virus strain in Syria confirmed as being from Pakistan – WHO. In: Reuters.com. 11. November 2013, abgerufen am 11. November 2013. (englisch)
- ↑ Dan Bilefsky, Rick Gladstone: Polio Spreading at Alarming Rates, World Health Organization Declares. 5. Mai 2014, gesehen am 5. Mai 2014
|
|
Dieser Artikel behandelt ein Gesundheitsthema. Er dient nicht der Selbstdiagnose und ersetzt keine Arztdiagnose. Bitte hierzu diesen Hinweis zu Gesundheitsthemen beachten! |